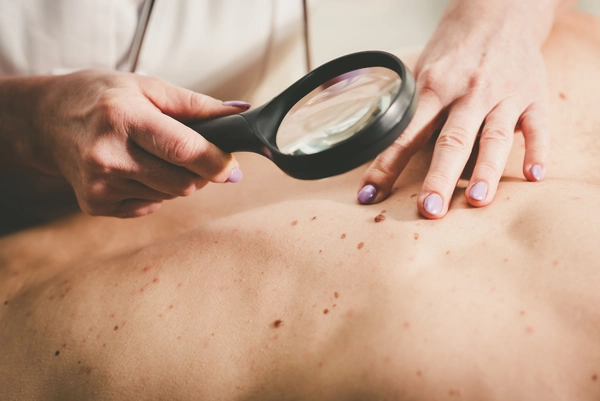
So rettet Früherkennung Leben
editorial.overview
Was beeinflusst das Risiko, an Brustkrebs zu erkranken?
Das Risiko, an Brustkrebs zu erkranken, wird von einer Vielzahl von Faktoren beeinflusst und die Krankheit entwickelt sich nicht aufgrund einer einzigen Ursache. Hier sind einige der wichtigsten Einflussfaktoren.
Die Wahrscheinlichkeit einer Erkrankung an Brustkrebs nimmt mit dem Alter zu. Ab dem 30. Lebensjahr steigt die Gefahr kontinuierlich an und bis zu 80% der Brustkrebserkrankungen entstehen nach dem 50. Lebensjahr.
Tumorzellen im Brustgewebe reagieren empfindlich auf Hormone wie Östrogene und Gestagene. Die Gefahr ist umso grösser, je länger die Wirkung dieser Hormone auf den Körper anhält. Besonders gefährdet sind Frauen, deren erste Menstruation vor dem Alter von 11 Jahren aufgetreten ist und die erst nach dem Alter von 54 Jahren in die Wechseljahre eintreten.
Frauen, die keine Kinder geboren haben, haben ein erhöhtes Brustkrebsrisiko. Das liegt daran, dass nach der Geburt ein hormoneller Reiz dafür sorgt, dass die Milchdrüsenzellen ihre Funktion zur Milchproduktion aufnehmen. Ohne diese Stimulation ist die Wahrscheinlichkeit höher, dass die Zellen bösartig entarten. Schwangerschaften und langes Stillen senken dagegen das Brustkrebsrisiko.
In manchen Familien kommt Brustkrebs gehäuft vor, was auf genetische Faktoren zurückgeführt werden kann. Frauen haben ein besonders hohes Risiko, wenn mindestens zwei weibliche Verwandte ersten Grades (Mutter oder Schwester) an Brustkrebs und/oder Eierstockkrebs erkrankt sind oder wenn eine Verwandte ersten Grades vor dem Alter von 50 Jahren an Brustkrebs erkrankt war. Das gilt, auch wenn ein männliches Familienmitglied an Brustkrebs erkrankt ist. Es ist jedoch wichtig zu wissen, dass nur 5 bis 10 von 100 Brustkrebserkrankungen genetisch bedingt sind.
Brustkrebs ist also eine komplexe Erkrankung, die durch eine Kombination von genetischen, hormonellen und umweltbedingten Faktoren beeinflusst wird. Alter, Hormonsituation, Kinderlosigkeit und genetische Vorbelastung sind einige der Hauptrisikofaktoren. Durch ein besseres Verständnis dieser Faktoren können Frauen fundierte Entscheidungen zur Früherkennung und Prävention treffen.
Wie oft tasten Sie Ihre Brust vorbeugend ab?
Wie unterscheiden sich die Brustkrebs-Stadien?
Die Stadieneinteilung bei Brustkrebs ist entscheidend für die Wahl der Behandlung und die Einschätzung der Prognose. Die International Union Against Cancer (UICC) unterscheidet vier Hauptstadien, die auf verschiedenen Faktoren basieren, wie Tumorgrösse, Lymphknotenbefall und das Vorhandensein von Metastasen. Hier ist eine detaillierte Übersicht, wie sich die Brustkrebs-Stadien unterscheiden.
Stadium 0 wird auch als „Duktales Carcinoma in Situ“ (DCIS) bezeichnet. Es handelt sich um eine frühe Form des Brustkrebses, bei der sich die Tumorzellen nur innerhalb der Milchgänge oder -läppchen befinden und noch nicht in das umliegende Zellgewebe eingewachsen sind. Es sind keine Lymphknoten befallen und keine Fernmetastasen vorhanden. Der Tumor ist lokal begrenzt und wird meist durch regelmässige Mammographien entdeckt, bevor Symptome auftreten. Die Heilungschancen sind sehr gut, da der Krebs nicht in andere Bereiche des Körpers gelangt ist.
Der Tumor in Stadium I misst bis zu 2 cm im Durchmesser. Es gibt keinen Befall der Lymphknoten und keine Metastasen. Die Heilungschancen sind hoch und die Behandlung besteht häufig aus einer Kombination von Operation, Bestrahlung und gegebenenfalls Hormontherapie oder Chemotherapie.
Brustkrebs im Stadium II kann entweder einen grösseren Tumor umfassen oder bereits in die umliegenden Lymphknoten gestreut haben. Der Tumor misst zwischen 2 und 5 cm oder es gibt eine Beteiligung der Lymphknoten in der Achselhöhle. Fernmetastasen sind noch nicht vorhanden. Die Behandlung kann komplexer sein und umfasst häufig eine Operation, Chemotherapie, Bestrahlung und Hormontherapie. Die Chancen auf Heilung sind weiterhin gut, insbesondere wenn die Lymphknoten nur begrenzt betroffen sind.
Brustkrebs im Stadium III ist fortgeschrittener und kann sich auf die umgebenden Gewebe und mehrere Lymphknoten ausgebreitet haben. Der Tumor ist grösser als 5 cm oder hat sich auf nahegelegene Lymphknoten und/oder Brustgewebe ausgebreitet. Es sind keine Fernmetastasen vorhanden. Die Behandlung ist intensiver und kann eine Kombination aus Chemotherapie, Operation, Bestrahlung und möglicherweise Hormontherapie umfassen. Die Prognose hängt von der genauen Ausbreitung und dem Ansprechen auf die Therapie ab.
Stadium IV bezeichnet den fortgeschrittenen Brustkrebs, bei dem Metastasen in anderen Organen wie Lunge, Leber oder Gehirn vorhanden sind. Der Tumor kann jeden Durchmesser haben und es sind Fernmetastasen nachweisbar. Die Krankheit hat sich auf andere Körperteile ausgebreitet. Die Behandlung zielt darauf ab, die Krankheit zu kontrollieren und die Lebensqualität zu verbessern. Die Therapie kann Chemotherapie, Hormontherapie, zielgerichtete Therapie oder eine Kombination dieser Ansätze umfassen. Die Prognose variiert stark je nach Reaktion auf die Therapie und der Ausbreitung der Metastasen.
Tumor-Grade (Grading) beurteilt die Bösartigkeit des Tumors, basierend auf dem Erscheinungsbild der Tumorzellen unter dem Mikroskop. Einige Tumoren sind auf Hormone wie Östrogen oder Progesteron angewiesen, was Einfluss auf die Behandlungsmethoden haben kann.
Kann die Mammographie-Untersuchung vor Brustkrebs schützen?
Die Mammographie-Untersuchung bietet keinen Schutz vor der Entstehung von Brustkrebs, kann jedoch einen entscheidenden Beitrag zur frühzeitigen Erkennung leisten. Durch die regelmässige Durchführung der Mammographie im Screening-Programm können kleine, noch nicht spürbare Tumoren entdeckt werden, was die Chancen auf eine erfolgreiche Heilung erheblich erhöht. Die Früherkennung ermöglicht es, den Brustkrebs meist schonender zu behandeln, oft brusterhaltend und ohne umfassende chirurgische Eingriffe oder Chemotherapie.
Die Mammographie arbeitet mit Röntgenstrahlen, um die Brust in mehreren Ebenen zu durchleuchten und selbst kleinste Änderungen sichtbar zu machen. Etwa 90% der Brustkrebsfälle können auf diese Weise erkannt werden. Bei Frauen mit besonders dichtem Brustgewebe oder bei unklaren Befunden wird die Mammographie häufig durch zusätzliche Untersuchungen wie Ultraschall (Mammasonografie) oder Magnetresonanztomografie (MRT) ergänzt. Diese ergänzenden Verfahren verbessern die Differenzierung zwischen harmlosen Zysten und potenziell bösartigen Tumoren.
Wenn der Verdacht auf Brustkrebs besteht, wird eine Gewebeprobe (Biopsie) unter bildgebender Kontrolle entnommen und im Labor analysiert, um eine definitive Diagnose zu stellen. So trägt die Mammographie entscheidend zur frühzeitigen Erkennung und Behandlung von Brustkrebs bei, kann jedoch nicht verhindern, dass die Krankheit überhaupt entsteht.
editorial.facts
- Brustkrebs ist die häufigste Krebserkrankung bei Frauen und laut WHO die am häufigsten diagnostizierte Krebsart weltweit. Eine Früherkennung verbessert die Aussichten auf eine erfolgreiche Therapie erheblich. Wird die Krankheit frühzeitig behandelt, sind die Heilungschancen sehr hoch.
- Die Strahlenbelastung bei einer Mammographie entspricht etwa der bei einem vierstündigen Flug oder einem einwöchigen Aufenthalt im Hochgebirge. Im Verhältnis zum tatsächlichen Brustkrebsrisiko ist das Strahlenrisiko also äusserst gering. Moderne Geräte minimieren zudem die Strahlendosis.
- Auch Männer können von Brustkrebs betroffen sein. Das wichtigste Anzeichen ist eine einseitige Verhärtung der Brust, oft im Bereich zwischen Brustwarze und Achselhöhle.
Wie sieht die Brust aus, wenn man Brustkrebs hat?
Brustkrebs kann sich auf verschiedene Weise bemerkbar machen, vor allem in der äusseren Erscheinung und in der Beschaffenheit der Brust. Im Frühstadium sind oft keine Symptome spürbar, weshalb regelmässige Untersuchungen besonders wichtig sind. Wenn Veränderungen auftreten, sollten diese zeitnah von einem Arzt abgeklärt werden.
Zu den sichtbaren und tastbaren Anzeichen gehören Knoten oder Verhärtungen, Veränderungen in Grösse und Form sowie Brustwarzen- und Hautveränderungen. Ein Knoten oder eine Verhärtung in der Brust oder in der Achselhöhle, die nicht erklärbar sind und sich nicht zurückbilden, können Anzeichen für Brustkrebs sein. Einseitiger Flüssigkeitsaustritt oder ein Einziehen der Brustwarze können ebenfalls auf Brustkrebs hindeuten. Eine merkliche Veränderung der Brustgrösse oder -form, wie Schwellungen oder Dellen, sollte ebenfalls ärztlich untersucht werden. Verfärbungen wie Rötungen oder andere Hautveränderungen können ebenfalls auf Brustkrebs hinweisen.
Falls Sie diese Anzeichen bemerken, ist es wichtig, diese durch einen Arzt überprüfen zu lassen, da frühzeitige Diagnose und Behandlung die besten Heilungschancen bieten.
Kann ich Brustkrebs durch eine Selbstuntersuchung meiner Brust erkennen?
Selbstuntersuchungen können hilfreich sein, um Gewebeveränderungen zu bemerken, die möglicherweise auf Brustkrebs hinweisen. Sie sind ein wichtiger Bestandteil der Brustgesundheit und können dabei helfen, ungewöhnliche Verhärtungen oder andere Auffälligkeiten frühzeitig zu erkennen. Allerdings sollten Selbstuntersuchungen nicht als alleinige Methode zur Brustkrebsfrüherkennung verwendet werden.
Mammografien sind ein wesentliches ergänzendes Screening-Tool, da sie Anzeichen von Brustkrebs erkennen können, bevor diese durch eine Selbstuntersuchung spürbar werden. Die Kombination von regelmässigen Mammografien und Selbstuntersuchungen bietet die beste Chance, Brustkrebs frühzeitig zu entdecken und zu behandeln.
Diagnose Brustkrebs: Welche Untersuchungen sind nötig?
Wenn der Verdacht auf Brustkrebs besteht, sind mehrere Untersuchungen erforderlich, um eine genaue Diagnose zu stellen. Der Prozess beginnt mit einer ausführlichen Anamnese, bei der der Arzt Ihnen Fragen zu Ihren Symptomen und Ihrer Krankengeschichte stellt. Anschliessend folgt eine körperliche Untersuchung, bei der der Arzt Ihre Brüste abtastet, auf geschwollene Lymphknoten prüft und die Achselhöhlen sowie den Bereich des Schlüsselbeins untersucht. Diese Untersuchung kann unangenehm, aber in der Regel schmerzfrei sein.
Die Mammografie ist eine zentrale Untersuchung, bei der die Brust zwischen zwei Plexiglasscheiben gelegt und geröntgt wird, um Brustgewebeveränderungen sichtbar zu machen. Diese Untersuchung kann unangenehm sein, dauert jedoch nur kurz. Neben der Erkennung von Tumoren kann die Mammografie auch Mikrokalkablagerungen aufdecken, die auf eine Krebsvorstufe hindeuten könnten.
Ein Ultraschall ergänzt die Mammografie durch die Darstellung von Gewebeveränderungen mittels Schallwellen. Diese Untersuchung ist schmerzfrei und strahlenfrei und ermöglicht es, sowohl Tumoren als auch geschwollene Lymphknoten zu beurteilen.
Falls ein Verdacht auf Brustkrebs besteht, wird eine Biopsie durchgeführt, bei der mittels einer Hohlnadel Gewebeproben entnommen werden. Diese Proben werden von einem Pathologen auf Krebszellen untersucht. Die Gewebeprobe erfolgt unter örtlicher Betäubung und die Schmerzen danach sind in der Regel gering.
In einigen Fällen wird zusätzlich eine Magnetresonanztomografie (MRT) durchgeführt. Bei dieser Untersuchung werden detaillierte Brustbilder durch Magnetfelder erzeugt. Die MRT kann dabei helfen, die genaue Ausdehnung des Tumors zu bestimmen und weitere Informationen zu liefern.
Durch diese diagnostischen Verfahren können Ärzte sicher feststellen, ob Brustkrebs vorliegt und wie weit er fortgeschritten ist, um die passende Behandlung zu planen.
Diagnose Brustkrebs: muss die Brust amputiert werden?
Sollte ein Mammakarzinom entdeckt werden, stehen verschiedene Behandlungsmöglichkeiten zur Verfügung, darunter die Strahlentherapie, die auf das betroffene Gewebe abzielt, und in einigen Fällen auch die Mastektomie, bei der die gesamte Brust entfernt wird.
Ob eine Brustamputation notwendig ist, hängt von verschiedenen Faktoren ab und wird individuell für jede Patientin entschieden. In vielen Fällen kann heutzutage eine brusterhaltende Operation (BET) durchgeführt werden. Diese Entscheidung basiert auf Faktoren wie der Grösse und Lage des Tumors sowie dem allgemeinen Gesundheitszustand der Patientin. Ihr behandelnder Arzt wird Sie umfassend beraten und informieren, um die für Sie beste Behandlungsoption zu wählen.
Wann ist eine Chemotherapie bei Brustkrebs sinnvoll?
Eine Chemotherapie ist bei Brustkrebs dann sinnvoll, wenn das Ziel ist, das Wachstum und die Vermehrung von Krebszellen zu hemmen und den Tumor zu verkleinern oder vollständig zu beseitigen. Diese Behandlung wird in der Regel mit sogenannten Zytostatika durchgeführt, die das Wachstum der Krebszellen stoppen sollen.
Die Chemotherapie kann auf zwei Arten eingesetzt werden: als neoadjuvante Therapie, um den Tumor vor einer Operation zu verkleinern, oder als adjuvante Therapie, um eventuelle verbleibende Krebszellen nach der Operation abzutöten. Besonders bei HER2-negativem Brustkrebs oder Triple-Negativem Brustkrebs (TNBC) ist sie eine wichtige Therapieoption.
Während einer Chemotherapie werden die Medikamente meist als Infusion verabreicht und können auch gesunde Zellen im Körper beeinträchtigen. Die Entscheidung, ob und wann eine Chemotherapie sinnvoll ist, erfolgt in Absprache mit Ihrem behandelnden Arzt, der die individuelle Situation und das spezifische Tumorprofil berücksichtigt. Das Risiko eines Rückfalls nach der Behandlung eines Mammakarzinoms (einer der häufigsten Brustkrebsarten) kann durch eine sorgfältige Nachsorge und gezielte Therapien, die auf die spezifischen Rezeptoren des Tumors abzielen, verringert werden.
Brust richtig abtasten – wie geht das eigentlich?
- Wählen Sie den richtigen Zeitpunkt: Führen Sie die Selbstuntersuchung zwischen dem sechsten und dem zwölften Zyklustag durch, da Ihre Brustdrüsen zu diesem Zeitpunkt weniger druckempfindlich und weniger geschwollen ist. Bei Frauen nach den Wechseljahren empfiehlt sich ein fixer Tag, z.B. der 1. jedes Monats.
- Suchen Sie einen festen Tag im Monat: Wählen Sie für Ihre Selbstuntersuchung immer denselben Tag im Zyklus oder Monat, um Auffälligkeiten besser erkennen zu können. Sie haben eine bessere Vergleichsmöglichkeit, wenn Sie Ihre Brust immer im gleichen Zeitraum abtasten.
- Untersuchen Sie Ihre Brust vor dem Spiegel: Beginnen Sie mit einer Inspektion vor einem Spiegel. Stemmen Sie Ihre Arme in die Hüften, strecken Sie Ihre Arme nach oben und beugen Sie sich leicht nach vorne. Achten Sie auf Abweichungen in Grösse, Form, Hautbeschaffenheit und mögliche Dellen oder Unebenheiten.
- Tasten Sie im Stehen und Liegen: Die Tastuntersuchung sollte sowohl im Stehen als auch im Liegen durchgeführt werden. Stehend können Sie leichter die Ober- und Unterseite der Brust erreichen, während das Liegen hilft, das Gewebe gleichmässig zu verteilen.
- Verwenden Sie kreisende Bewegungen: Nutzen Sie Ihre Fingerkuppen, um das Brustgewebe mit sanften, kreisenden Bewegungen abzutasten. Stellen Sie sich dazu aufrecht hin und legen Sie Ihre Hand auf den oberen äusseren Brustteil. Nun mit mehreren Fingern und kreisenden Bewegungen zur Brustwarze hin tasten.
- Variieren Sie den Druck: Ändern Sie den Druck Ihrer Finger, um sowohl oberflächliche als auch tiefere Gewebeschichten zu ertasten. Achten Sie auf alle Texturen oder Verhärtungen im Brustgewebe.
- Achten Sie auf den Achselbereich: Statistisch gesehen werden die meisten Karzinome im Achselhöhlenbereich beobachtet. Tasten Sie auch diesen Bereich gründlich ab, da hier häufig Knoten oder vergrösserte Lymphknoten auftreten können.
- Überprüfen Sie den Warzenvorhof: Drücken Sie leicht auf die Brustwarze, um zu überprüfen, ob Flüssigkeit oder Blut austritt. Dies kann ein Anzeichen für eine Abweichung sein, die ärztlich abgeklärt werden sollte.
- Nutzen Sie zusätzliche Hilfsmittel: Die Selbstuntersuchung kann unter der Dusche mit Seife oder Waschlotion erleichtert werden, da das glatte Gewebe Knoten besser spürbar macht.
- Vergleichen Sie beide Brüste: Stellen Sie sicher, dass Sie beide Brüste sorgfältig abtasten und auf Unterschiede achten. Vergleichen Sie die Textur, Grösse und Form beider Brüste.
- Achten Sie auf Hautveränderungen: Prüfen Sie auf Hautrötungen, Dellen oder Einziehungen, die auf Veränderungen im Brustgewebe hindeuten könnten.
- Berücksichtigen Sie die Konsistenz des Gewebes: Wundern Sie sich nicht, wenn Sie zum ersten Mal Ihre Brust abtasten und das Gewebe etwas knotig erscheint: Vor allem bei jüngeren Frauen kann das der Fall sein. Beachten Sie, dass Veränderungen in der Konsistenz nicht zwangsläufig auf Krebs hinweisen. Achten Sie beim Abtasten der Brust darauf, ob sich das Brustgewebe schwer bewegen lässt oder ob Sie einen Knoten in der Brust oder in der Achselhöhle ertasten können.
- Lassen Sie sich bei Unsicherheiten beraten: Wenn Sie sich unsicher sind, ob Sie die Selbstuntersuchung richtig durchführen oder Veränderungen entdecken, suchen Sie Ihren Gynäkologen auf, um eine professionelle Beratung zu erhalten.
- Bei Veränderungen sofort handeln: Sollten Sie bei der Selbstuntersuchung Knoten, Veränderungen in der Brust oder im Warzenbereich, eingezogene Brustwarzen, Hautrötungen oder ungewöhnlichen Flüssigkeitsaustritt feststellen, suchen Sie umgehend einen Arzt auf, um mögliche Ursachen abklären zu lassen.
- Regelmässige Mammographien nicht vergessen: Auch wenn die Selbstuntersuchung wichtig ist, ersetzt diese nicht die professionellen Screenings. Diese sind besonders wichtig, um frühe, nicht tastbare Veränderungen im Brustgewebe zu erkennen.
Brustkrebs bleibt eine der bedeutendsten Gesundheitsherausforderungen für Frauen weltweit, doch die Fortschritte in der Früherkennung und Behandlung bieten Hoffnung und Chancen. Durch regelmässige Selbstuntersuchungen, gezielte Vorsorgeuntersuchungen wie Mammographien und einen gesunden Lebensstil kann man nicht nur das Risiko reduzieren, sondern auch wenn nötig die Heilungschancen erheblich verbessern.